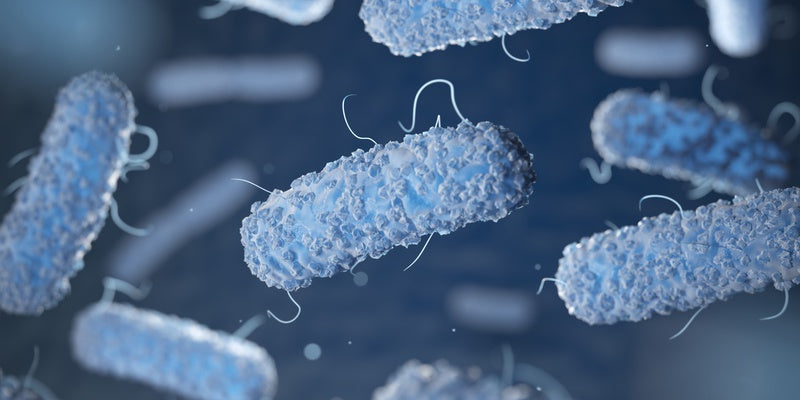
Clostridium Difficile / Clostridioides Difficile
Lesezeit 6 min
Lesezeit 6 min
Wir kommen ungewollt mit ihm in Berührung. Und in vielen Fällen ist uns das gar nicht bewusst: Clostridium difficile ist Erreger einer mild bis schwer verlaufenden Durchfallerkrankung. Doch nicht immer bricht die Krankheit aus. Dafür muss erst die Darmflora ins Straucheln geraten.
Inhalt
Clostridium difficile ist ein stabförmiges Bakterium, das eine Durchfallerkrankung verursachen kann. Seit 2016 wird es unter dem Namen Clostridioides difficile geführt. Der Begriff hat sich noch nicht flächendeckend durchgesetzt, weshalb auch in diesem Artikel vorwiegend die Bezeichnung Clostridium difficile verwendet wird. Clostridium d. ist anaerob, es benötigt also keinen Sauerstoff, um Stoffwechsel zu betreiben. Ganz im Gegenteil: Außerhalb eines Wirtes, in sauerstoffreicher Umgebung, fühlt sich das Bakterium gar nicht wohl. Um dennoch zu überleben, bildet Clostridium d. umweltresistente Sporen. So kann es einerseits in sauerstoffreicher Umgebung überleben und ist andererseits tolerant gegenüber großer Wärme und Austrocknung. Sogar chemischen Substanzen kann es trotzen. Das macht die Sporen auch resistent gegenüber Desinfektionsmitteln.
Clostridium difficile ist: |
… das heißt: |
obligat anaerob |
Der Organismus kann alleine und ohne Sauerstoff Stoffwechsel betreiben. Das heißt auch, dass er durch Sauerstoff gehemmt oder abgetötet wird. |
beweglich |
Der Organismus kann sich mit Hilfe von Geißeln oder Fibrillen fortbewegen. |
ein gram-positives Stäbchenbakterium |
Bakterien werden dann als gram-positiv bezeichnet, wenn sie sich in der Gram-Färbung (Färbung zur Darstellung von Bakterien in der Lichtmikroskopie) blau färben. Sie besitzen meist eine dicke Mureinhülle. Stäbchenbakterien haben, wie es der Name bereits verrät, eine längliche Form. |
zur Sporenbildung fähig |
Manche Bakterien sind in der Lage, aerotolerante Sporen zu bilden. Aerotolerant bedeutet, dass die Sporen in Gegenwart von Sauerstoff wachsen können, ihn aber nicht für den Stoffwechsel benötigen. Clostridium difficile bildet so genannte Endosporen, also eine sehr robuste Übergangsform innerhalb des Organismus. Das Bakterium kann als Spore ungünstige Witterungsbedingungen überdauern. Das macht es widerstandsfähig gegenüber hohen Temperaturen (bis zu 100°), Austrocknung und verschiedenen chemischen Substanzen inkl. einiger Desinfektionsmittel. |
Das Bakterium kann in sämtlichen Organismen und Lebewesen sowie in der Umwelt vorkommen. Es ist weltweit verbreitet und befällt sowohl Menschen als auch Tiere. Zu Infektionen kommt es insbesondere in Zusammenhang mit medizinischen Behandlungen, wie einer Anitbiotika-Therapie. Eine Infektion mit Clostridium difficile gilt als die häufigste Ursache einer bakteriellen Magen-Darm-Erkrankung im Rahmen eines Krankenhausaufenthaltes. Eine Ansteckung von Mensch zu Mensch oder Tier zu Mensch erfolgt mittels vom Bakterium gebildeter Endosporen. Clostridium difficile konnte auch in Lebensmitteln nachgewiesen werden.
DIE VERWANDTSCHAFT VON CLOSTRIDIUM DIFFICILE
Abteilung: Firmicutes
Klasse: Clostridia
Ordnung: Clostridiales
Familie: Clostridiaceae
Gattung: Clostridioides
Art: Clostridioides difficile
Hat man sich einmal mit dem Bakterium infiziert, nistet es sich im Darm ein. Oft bleibt der Betroffene symptomlos und bemerkt so die Anwesenheit des Mikroorganismus nicht. Gerät die Darmflora, etwa durch den Einsatz eines Antibiotikums, aus dem Gleichgewicht, ist die Stunde des Clostridium d. gekommen. Gute Bakterien schützen den Darm und damit den Organismus vor der Ausbreitung von bösartigen Erregern. Werden sie durch das Antibiotikum zerstört, hat Clostridium difficile die Möglichkeit, sich zu vermehren und weiter auszubreiten. Denn der Erreger ist gegen viele Antibiotika resistent und nimmt somit keinen Schaden.
Bricht die Krankheit aus, wird zwischen zwei Verlaufsformen unterschieden:
Verantwortlich für die Erkrankung sind neben der bakteriellen Überwucherung insbesondere die Giftstoffe Enterotoxin und Zytotoxin, die von Clostridium d. gebildet werden. Ersteres führt zu einem Flüssigkeitsverlust über den Darm, zweiteres greift direkt die Zellen des Dickdarms an, was die Darmschleimhaut schädigt. Der Körper reagiert prompt mit wässrigem, faulig riechendem Durchfall, Schmerzen im unteren Bauch und Fieber. Bei schweren Verläufen ist der Stuhl mit Blut angereichert. Zudem ist bei Patienten mit einer Clostridium–difficile-Infektion die Anzahl der Leukozyten im Blut erhöht, das in der Leber produzierte Blut-Eiweiß Albumin ist verringert.
Bei schwerem Verlauf kann es zu folgenden, teils lebensbedrohlichen Komplikationen kommen:
Eine Infektion mit Clostridium difficile erkennt man u.a. an:
Ausbruch häufig nach Einnahme von Antibiotika, auch noch Wochen bis Monate danach
Sie sollten einen Arzt aufsuchen, wenn:
Nicht bei jedem Infizierten bricht auch eine Erkrankung aus. Viele Menschen tragen Clostridium difficile in sich, ohne Symptome zu entwickeln. Erst wenn es zu einer Schwächung der Darmflora kommt, erkranken die Betroffenen. Das macht eine genaue Aussage über die Inkubationszeit schwierig. Bei einer Antibiotikatherapie beträgt die Dauer bis zum Ausbruch meist wenige Tage. Es kann sich in einigen Fällen aber auch um Wochen oder Monate handeln. Akut Erkrankte scheiden ein hohes Maß an Krankheitserregern aus, was das Bakterium hoch ansteckend macht. Auch asymptomatisch Erkrankte können Clostridium d. weitergeben. Infizierte sollten bis zu 48 Stunden nach Ende der Durchfälle isoliert werden.
In erster Linie sind Kleinkinder von einer Besiedelung betroffen (80 %), bei Erwachsenen wird das Bakterium seltener nachgewiesen (ca. 5 %). Dennoch ist Clostridium difficile für rund ein Fünftel aller Antibiotika-assoziierten Durchfallerkrankungen verantwortlich. In den vergangenen 20 Jahren wurde ein signifikanter Anstieg von Clostridium-difficile-Infektionen in Krankenhäusern verzeichnet, weshalb schwer verlaufende Infektionen seit 2010 einer Meldepflicht unterliegen.
Clostridiodes difficile wird in großen Mengen mit dem Stuhl Erkrankter ausgeschieden. Das Bakterium und seine Sporen sind hoch ansteckend. Schon eine geringe Menge an Erregern führt zu einer Infektion.
Der Großteil der Ansteckungen erfolgt direkt von Mensch zu Mensch mittels Schmierinfektion. Schon geringe Mengen an Stuhlresten können von Hand zu Hand weitergegeben werden. Über den Kontakt der Hand mit dem Mund gelangt das Bakterium in den Organismus.
In Form von Sporen kann Clostridium difficile auch außerhalb des Körpers überdauern, weshalb auch eine indirekte Übertragung des Erregers möglich ist. Schon das Berühren von Gegenständen und Flächen kann eine Infektion verursachen. Besondere Gefahr bergen in diesem Fall Toiletten sowie Türklinken.
Der wohl effektivste Schutz vor einer Infektion mit Clostridium difficile ist die Pflege der Darmflora. Ist sie intakt, kann sich der Erreger, selbst wenn er in den Körper gelangt, erschwert vermehren. Da die meisten Erkrankungen in Zusammenhang mit einer medizinischen Behandlung, insbesondere mit Antibiotika, stehen, sollten die Medikamente nur dann verabreicht werden, wenn die Behandlung zwingend notwendig sind. Vorbeugend und auch während der Einnahme von Antibiotika können Probiotika das Risiko einer Infektion senken.
Da die meisten CDI-Infektionen im Krankenhaus entstehen, sind sachgerechte Hygienemaßnahmen in den Kliniken eine wichtige Maßnahme zur Vorbeugung. Ansonsten gelten die üblichen Hygieneregeln bei bakteriellen Infektionen wie:
Zur Feststellung des Bakteriums im Darm stehen verschiedene Verfahren zur Auswahl. Dabei werden entweder die durch das Bakterium gebildeten Toxine, die DNA des Erregers oder das Bakterium selbst nachgewiesen.
Ist die Durchfallerkrankung ausgebrochen, kann sie je nach Verfassung des Betroffenen auch ohne medizinische Hilfe abheilen. Ansonsten wird eine C.difficile-Infektion medikamentös in erster Linie mit dem Antibiotikum Metronidazol behandelt. Schlägt diese Therapie nicht an, können auch Vancomycin und Teicoplanin, ebenfalls Antibiotika, zum Einsatz kommen. Eine vergleichsweise neue Behandlungsmethode basiert auf dem Antibiotikum Fidaxomicin, das Clostridium-difficile-Erreger gezielt abtötet, also kein Breitbandantibiotikum ist. In seltenen und schweren Fällen kann ein chirurgischer Eingriff nötig werden. Dann wird ein Teil des Dickdarms entfernt.
Ja, aber nicht immer. Nur eine schwere Infektion mit Clostridioides difficile unterliegt in Österreich seit Jänner 2010 der Meldepflicht nach Epidemiegesetz. In Deutschland müssen Erkrankung und Tod durch Clostridium d. dem Gesundheitsamt gemeldet werden.
https://www.bode-science-center.de/center/hygienemassnahmen/sporenbildende-bakterien.html
https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Clostridium.html
https://www.bfr.bund.de/de/clostridien-54348.html
https://www.infektionsschutz.de/erregersteckbriefe/clostridium-difficile/#c748
https://www.ages.at/mensch/krankheit/krankheitserreger-von-a-bis-z/clostridioides-difficile#:~:text=Seit%2018.,der%20Meldepflicht%20nach%20dem%20Epidemiegesetz.
https://www.gesundheit.gv.at/labor/laborwerte/infektionen-bakterien/clostridium-difficile-toxin-a-b-stuhl
https://www.arzneimitteltherapie.de/heftarchiv/2012/11/fidaxomicin-neue-therapiemoglichkeit-bei-c-difficile-assoziierter-diarrho.html